Prostatectomia Radicale Laparoscopica
Il cancro della prostata rappresenta il tumore più frequente nel maschio e la seconda causa di morte per neoplasia negli uomini, dopo il tumore del polmone. Si stima che in Europa ogni anno vengono diagnosticati all’incirca 2,6 milioni di nuovi casi di carcinoma della prostata. In Italia, in media, si registrano circa 40.000 nuovi casi l’anno, con circa 7.800 decessi. Il rischio di sviluppare un tumore della prostata aumenta con l’aumentare dell’età. Più dell’80% dei casi di neoplasia prostatica, infatti, sono diagnosticati in pazienti di età superiore ai 65 anni ed il 94% dei decessi si verifica nello stesso gruppo di età. Nelle sue fasi iniziali, il tumore della prostata è totalmente asintomatico e non mostra alcun sintomo obiettivo che possa rappresentare un campanello d’allarme. Solo nei rarissimi casi in cui la diagnosi del tumore viene fatta in una fase molto avanzata, è possibile osservare alcuni sintomi specifici quali ostruzione al flusso urinario (a causa dell’invasione dell’uretra prostatica), sangue nello sperma o emospermia (a causa dell’invasione delle vescicole seminali) o dolori ossei dovuti alla presenza di metastasi ossee.
La diagnosi di cancro della prostata richiede l’integrazione di tre elementi diagnostici:
- Esplorazione digito-rettale (DRE)
- Dosaggio del PSA nelle sue tre frazioni (totale, libero e rapporto libero/totale)
- Ecografia prostatica transrettale (TRUS)
Tali elementi, combinati adeguatamente, pongono il sospetto clinico di neoplasia prostatica che dovrà essere però confermata tramite l’esecuzione di una biopsia prostatica transrettale o transperineale su guida ecografica.
Oltre questa triade oggi un utile strumento, da affiancare e mai sostituire ai precedenti, per la diagnosi precoce del cancro della prostata è rappresentato dal PCA3 (Prostate Cancer Gene–3). Il dosaggio del PCA3 rappresenta un nuovo test molecolare, basato sulla misurazione di un marker prodotto esclusivamente dalle cellule tumorali prostatiche e che viene valutato effettuando un comune esame delle urine, dopo aver sottoposto i pazienti ad un delicato massaggio prostatico. Rispetto al PSA, il valore del PCA3 presenta il vantaggio di non essere influenzato da fattori diversi dal tumore quali le infiammazioni della prostata, l’ipertrofia benigna e l’attività sessuale. Ad oggi, sulla base delle evidenze scientifiche, il dosaggio del PCA3 è consigliato solo ai pazienti che hanno effettuato una biopsia, risultata negativa, ma che presentano valori elevati di PSA, allo scopo di eseguire o meno una seconda biopsia.
Le terapie per il carcinoma della prostata sono molteplici e vanno sempre adattate in base alle caratteristiche del tumore e alle esigenze del paziente. L’intervento chirurgico risulta indicato in tutti i casi di malattia localizzata, vista l’elevata percentuale di controllo della malattia a distanza in queste condizioni.
Viceversa per i casi di malattia localmente avanzata (invasione dei tessuti circostanti e/o dei linfonodi) e avanzata (metastasi a distanza), la prostatectomia radicale si considera indicata solo in casi particolarmente selezionati.
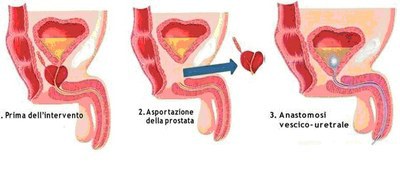
Il carcinoma della prostata dunque comprende diverse entità cliniche ed istologiche. È noto infatti che esistano tumori con caratteristiche di aggressività biologica più spiccate rispetto ad altri tumori che ne hanno invece una minore. Grazie a studi compiuti su pazienti sottoposti a intervento chirurgico radicale è stato possibile raggruppare i pazienti in diverse classi di rischio di progressione (basso, medio e alto grado), in base allo stadio clinico, al grado di Gleason (che rappresenta l’aggressività biologica del tumore) e al PSA preoperatorio. A partire dagli anni Novanta, la terapia del carcinoma prostatico localizzato è stata rappresentata dalla prostatectomia radicale retropubica, intervento introdotto da Walsh, che prevede l’asportazione della prostata in blocco con le vescichette seminali e successiva anastomosi (collegamento) tra vescica e uretra. Le maggiori implicazioni di questo intervento possono essere il deficit della funzione sessuale (impotenza) e l’incontinenza urinaria dovuta all’eliminazione dello sfintere interno dell’uretra, che viene asportato insieme al pezzo operatorio. In seguito è stata introdotta la prostatectomia radicale nerve sparing con tecnica open (che risparmia cioè i tessuti che contengono i nervi deputati all’erezione).
Questa tipologia di intervento è però indicata solo nel caso di pazienti ben selezionati (affetti da una malattia a basso rischio di progressione), ed in particolare che abbiano le seguenti caratteristiche preoperatorie:
- pazienti con tumore di basso grado (Punteggio Gleason <6)
- pazienti con tumore monolaterale
- pazienti con una aspettativa di vita superiore a dieci anni
- pazienti sessualmente attivi prima dell’intervento
Nel 1997 è stata eseguita la prima prostatectomia radicale laparoscopica e la tecnica nel corso degli anni si è perfezionata. L’intervento richiede un team chirurgico esperto ma può consentire notevoli vantaggi. Le indicazioni alla chirurgia laparoscopica sono identiche a quelle per la chirurgia tradizionale open (stadio clinico inferiore a T2) ma trovano maggior indicazione nelle classi a basso e medio rischio. La magnificazione (cioè l’ingrandimento della zona grazie all’utilizzo di una telecamera sino a 30 volte) consente di avere una miglior visualizzazione dei piani chirurgici e agevola una dissezione più accurata che, nel caso in cui venga adottata una strategia nerve sparing, garantisce maggiori probabilità di successo dell’intervento. Allo stesso modo l’esecuzione dell’anastomosi (vale a dire l’unione tra gli organi interni per consentirne la ripresa funzionale), seppur tecnicamente complessa per la difficoltà dell’esecuzione delle suture per via laparoscopica, permette, nelle mani di un Chirurgo laparoscopista esperto, di preparare al meglio l’anastomosi uretro-vescicale. Inoltre la prostatectomia radicale laparoscopica consente minori tempi di degenza (il Paziente può essere dimesso dopo 2 o 3 giorni con il catetere vescicale in sede e trascorrere una parte della degenza al suo domicilio, con successiva rimozione del catetere vescicale), una minor incidenza di deficit erettile (grazie alla migliore conservazione dei bundle vascolo-nervosi, per la magnificazione ottica della laparoscopia) e una più precoce continenza postoperatoria. Il catetere vescicale, che viene posizionato durante l’intervento, viene mantenuto in sede per un periodo di solito variabile da 6 a 9 giorni, a seconda delle condizioni locali intra-operatorie e del decorso post-operatorio. In rare occasioni puo’ essere necessario mantenere il catetere vescicale in sede piu’ a lungo, ma generalmente non oltre 3 settimane.
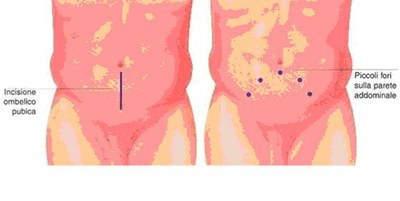
Diversi studi inoltre enfatizzano un minor dolore postoperatorio e risultati estetici eccellenti della tecnica laparoscopica. L’assenza di grandi cicatrici permette quindi la salvaguardia dell’immagine corporea del paziente e una ripresa molto più rapida delle attività lavorative e della vita di relazione.